Какое может быть давление при инфаркте миокарда у женщин
Содержание статьи
Как ведет себя артериальное давление при и после инфакта?
Как ведет себя артериальное давление по отношению к инфаркту миокарда?
 Стабильность артериального давления поддерживается комплексом сложных регуляторных систем (гемодинамических и системы контроля).
Стабильность артериального давления поддерживается комплексом сложных регуляторных систем (гемодинамических и системы контроля).
Гемодинамические системы:
- СВ -сердечный выброс (объем крови, выталкиваемой в системный кровоток за 1 минуту);
- ПО — общее периферическое сопротивление артериальных сосудов;
Эти две величины взаимозависимы. Если в определенных условиях (ОИМ) сердечный выброс уменьшается, то периферическое сопротивление соответственно увеличивается для поддержания достаточного гемодинамического давления.
Система контроля:
- Система кратковременного действия:
- Барорецепторы и хеморецепторы дуги аорты и синокаротидных зон. Реагируют на резкое изменение АД импульсами в продолговатый мозг и ретикулярную формацию. Эфферентные сигналы регулируют просвет артериол, частоту и силу сердцебиения, емкость вен;
- Ренин-ангиотензин II-артериолы — в случае острой гипотензии увеличивается секреция ренина клетками юкстагломерулярного аппарата;
- Система длительного действия:
- Конечный эффект ангиотензина II;
- Альдостерон.
Острый инфаркт миокарда — заболевание в основе которого лежит ишемический некроз участка сердечной мышцы вследствие остро возникшей окклюзии сегмента коронарной артерии. В подавляющем большинстве случаев ОИМ развивается на фоне прогрессирования хронической сердечно-сосудистой патологии (атеросклероз, гипертоническая болезнь).
 Показатели артериального давления в динамике развития ОИМ зависят от:
Показатели артериального давления в динамике развития ОИМ зависят от:
- Величины АД до начала ОИМ;
- Площади некроза миокарда;
- Локализации некротического очага;
- Наличия осложнений ОИМ.
Перед эпизодом
Ангинозная симптоматика при ОИМ развивается через 30-40 минут после окклюзии участка сосуда. Поэтому первыми симптомами надвигающегося инфаркта могут быть изменения АД.
Вследствие «выключения» из работы большого участка миокарда понижается сердечный выброс, что сопровождается падением АД еще до развития болевого синдрома.
При развитии атипичной формы ОИМ (коллаптоидной, безболевой) бывает так, что гипотония является основным проявлением дисфункции миокарда.
В некоторых случаях инфаркт миокарда может развиваться как осложнение гипертонического криза, когда на фоне высокого АД (180-220/120-160 мм.рт.ст) присоединяются кинжальные боли в грудной клетке и характерные изменения на ЭКГ.
Во время коронарного синдрома
Начало болевого приступа может сопровождаться транзиторным повышением АД вследствие активации симпатоадреналовой системы, выброса в кровоток катехоламинов и прочих вазоконстрикторов (ренина, ангиотензина, альдостерона), которые вызывают системный спазм артериол и повышение общего периферического сопротивления. Транзиторная гипертония и тахикардия чаще встречается у мужчин. Данная реакция носит кратковременный характер и к концу первых суток давление снижается.
 Работа миокарда крайне зависима от кислорода (критическая ишемия провоцирует утрату сократительной функции уже через 1 минуту. В случае обширного трансмурального инфаркта миокарда (некроз 20-25% мышечной массы ЛЖ) прекращение функционирования может вызвать развитие острой сердечной недостаточности еще до гибели кардиомиоцитов. Вследствие некроза более 35% миокарда ЛЖ сердечный выброс становится экстремально низок, что проявляется развитием кардиогенного шока, отека легких, гемодинамического инсульта.
Работа миокарда крайне зависима от кислорода (критическая ишемия провоцирует утрату сократительной функции уже через 1 минуту. В случае обширного трансмурального инфаркта миокарда (некроз 20-25% мышечной массы ЛЖ) прекращение функционирования может вызвать развитие острой сердечной недостаточности еще до гибели кардиомиоцитов. Вследствие некроза более 35% миокарда ЛЖ сердечный выброс становится экстремально низок, что проявляется развитием кардиогенного шока, отека легких, гемодинамического инсульта.
Также падение АД наблюдается при нарушении ритма и проводимости (желудочковая аритмия, экстрасистолия, АВ блокада). Причиной служит неэффективные сокращения миокарда с снижение сердечного выброса.
В случае неосложненного течения ОИМ артериальное давление остается стабильно пониженным в остром периоде и постепенно повышается к концу стадии рубцевания, но доинфарктного уровня не достигает.
Проведение ПКВ (стентирования и баллонной ангиопластики) делает возможным достижение исходных гемодинамических показателей. Установленный стент возобновляет кровоток в коронарной артерии и ограничивает зону повреждения сердечной мышцы.
После инфаркта
Через 3 недели после ОИМ происходит формирование на месте некроза соединительнотканного рубца с компенсаторной перифокальной гипертрофией — т.н. ремоделирование миокарда. Неповрежденные участки берут на себя функцию некротизированного очага. Целью этого процесса является обеспечение достаточного уровня артериального давления.
В случае мелкоочагового ОИМ (субэндокардиального, субэпикардиального) ремоделированный миокард полностью восстанавливает доинфарктный уровень сердечного выброса и АД возвращается к прежним показателям. У пациентов страдающих гипертонической болезнью это чревато ускорением прогрессирования ИБС и увеличением риска развития повторного ОИМ. Для таких пациентов устанавливается уровень целевого систолического АД меньше 140 мм.рт.ст, диастолического — ниже 100 мм.рт.ст. Это достигается длительным приемом гипотензивных препаратов:
- Блокаторы бета рецепторов — Бисоролол, Небиволол, Пропранолол, Карведилол;
- иАПФ — Эналаприл, Лизиноприл, Периндоприл;
- Блокаторы рецепторов ангиотензина-II — Валсартан, Лозартан, Ирбесартан;
- Диуретики — при наличии сердечной недостаточности (Гидрохлортиазид, Фуросемид, Индапамид, Спиронолактон).
После перенесенного трансмурального ОИМ, особенно с поражением левого желудочка, жизнеспособный миокард не может поддерживать должную ФВ и достичь исходного АД. У таких пациентов сохраняется низкое давление после инфаркта, наблюдается хроническая тканевая гипоксия, формируется недостаточность кровообращения. В первую очередь страдают почки, головной мозг, собственно миокард и периферические ткани.
Как поднять давление?
 В остром периоде развития ОИМ гипотензию корригируют внутривенным введением инотропных средств:
В остром периоде развития ОИМ гипотензию корригируют внутривенным введением инотропных средств:
- Допамина — начальная доза 2-5 мкг/кг/мин с постепенным титрованием до 10 мкг/кг/мин;
- Добутамина — 2,5-10 мкг/кг/мин.
Для поддержания АД в домашних условиях показана длительная терапия сердечными гликозидами (Дигоксин, Дигитоксин), особенно в случае комбинации гипотонии с фибрилляцией предсердий. Дигоксин назначается в дозе 0,125-0,5 мг/сутки за 1-2 приема.
Также помощь в поддержании нормального АД оказывает модификация образа жизни, диета, режим сна, дозированные физические нагрузки, фитотерапия (препараты шиповника, экстракт элеутерококка, настойка женьшеня).
Выводы
Важно помнить, что у женщин признаки ОИМ часто выражены менее ярко в отличии от мужчин. Показатели ЧСС и артериального давления при инфаркте миокарда у них изменяются незначительно, а преобладают явления сердечной недостаточности. Поддержание целевого АД после перенесенного эпизода уменьшает риск развития отдаленных осложнений, повторных катастроф, увеличивает качество и продолжительность жизни пациента. Использование препаратов для повышения давления без консультации лечащего врача чреват прогрессированием сердечной недостаточности.
Источник
Инфаркт
Что такое инфаркт?
Кровь в сердце поступает по коронарным артериям. Если они закупориваются, приток крови прекращается, участок сердечной мышцы перестает получать кислород и погибает — развивается инфаркт. При этом человек испытывает характерные симптомы. Появляется боль в груди, холодный пот, одышка, страх смерти.
По информации ВОЗ, ежегодно в мире от сердечно-сосудистых заболеваний умирает 17,5 млн. человек. К этим заболеваниям относится и инфаркт сердца, являющийся одной из форм ишемической болезни.
По данным ВОЗ, 80% случаев сердечных приступов можно предотвратить.
При ишемической болезни кровоснабжение сердечной мышцы нарушается из-за закупорки коронарных артерий. Нарушение может быть относительным (частично кровоток сохраняется) или абсолютным (кровоснабжение прекращается). Коронарные артерии закупориваются из-за образования бляшек из жира, холестерина и других веществ.
Причины
Инфаркт миокарда происходит, если нарушается кровоток в одной из коронарных артерий. Причина этого явления — атеросклероз. При нём артерии сужаются, потому что на их стенках накапливаются отложения (бляшки) холестерина, жира, входящего в состав клеточных мембран и участвующего в синтезе стероидных гормонов в организме. Такие бляшки могут образовывать тромбы, которые полностью блокируют кровоток. В этом случае ткани сердца будут полностью лишены кислорода и питательных веществ.
Нарушение кровотока в коронарной артерии может происходить из-за спазма. Его может провоцировать употребление наркотических веществ или курение. Крайне редко инфаркт развивается как осложнение артериитов (воспаление стенок артерии), инфекционного эндокардита (воспаление внутренней оболочки стенок сердца из-за инфекции), травм или аномалий коронарной артерии, других заболеваний.
Факторы риска
Риск инфаркта миокарда повышают следующие факторы (рис. 1):
- высокий уровень холестерина, триглицеридов, липидов, липопротеинов низкой плотности в крови;
- курение (включая долгое действие пассивного курения);
- лишний вес;
- низкая физическая активность;
- длительное действие стресса;
- гипертоническая болезнь;
- сахарный диабет;
- возрастной фактор. Риск инфаркта считается повышенным после 55 лет, но для мужчин он может быть высоким уже после 45 лет;
- семейный анамнез. Фактором риска считается ишемическая болезнь или сердечные приступы в относительно раннем возрасте у родственников;
- мужской пол. По статистике инфаркт развивается примерно в пять раз чаще у мужчин.
 Рисунок 1. Факторы риска инфаркта. Источник: cdc. gov
Рисунок 1. Факторы риска инфаркта. Источник: cdc. gov
На ряд этих факторов можно влиять, корректируя образ жизни, укрепляя сердце и снижая вероятность инфаркта.
Важно! В клинической практике для расчета риска сердечно-сосудистых патологий также используется шкала SCORE. Чтобы быстро рассчитать свой риск инфаркта или инсульта через 10 лет, обратитесь к калькулятору.
Классификация
Существует несколько классификаций инфарктов:
- по локализации гибели тканей. Возможен инфаркт левого или правого желудочка, межжелудочковой перегородки, верхушки сердца, либо сочетанная локализация;
- по ширине поражения: обширный (крупноочаговый) или мелкоочаговый. Этот параметр оценивают по ЭКГ;
- по глубине: если охвачены все слои сердца, инфаркт является трансмуральным. Также может развиваться субэндокардиальный (поражает внутренний слой оболочки стенок сердца), субэпикардиальный (поражает внешний слой оболочки стенок сердца), интрамуральный инфаркт (мелкоочаговое поражение);
- по течению: моноциклический (приступ развивается быстро), затяжной, рецидивирующий (новый очаг некроза развивается через 3-7 дней после первого приступа), повторный (инфаркт происходит еще раз в срок до 1 месяца).
При диагностике оценивают расположение некроза (локализацию, глубину и ширину очага омертвения тканей), а также этиологию и сопутствующие обстоятельства. Инфаркт может быть спонтанным и обусловленным ишемией, связанным с кислородным голоданием, с коронарным вмешательством, другими причинами.
Стадии
За несколько недель, дней или часов до сердечного приступа могут появляться связанные с ним симптомы. Обычно это — боли, ощущение жжения или сжатия при физических нагрузках, слабость, лёгкое недомогание. Такие симптомы появляются в продромальном, предшествующем приступу периоде. Если обратиться к врачу на этом этапе, можно предотвратить развитие инфаркта (рис. 2).
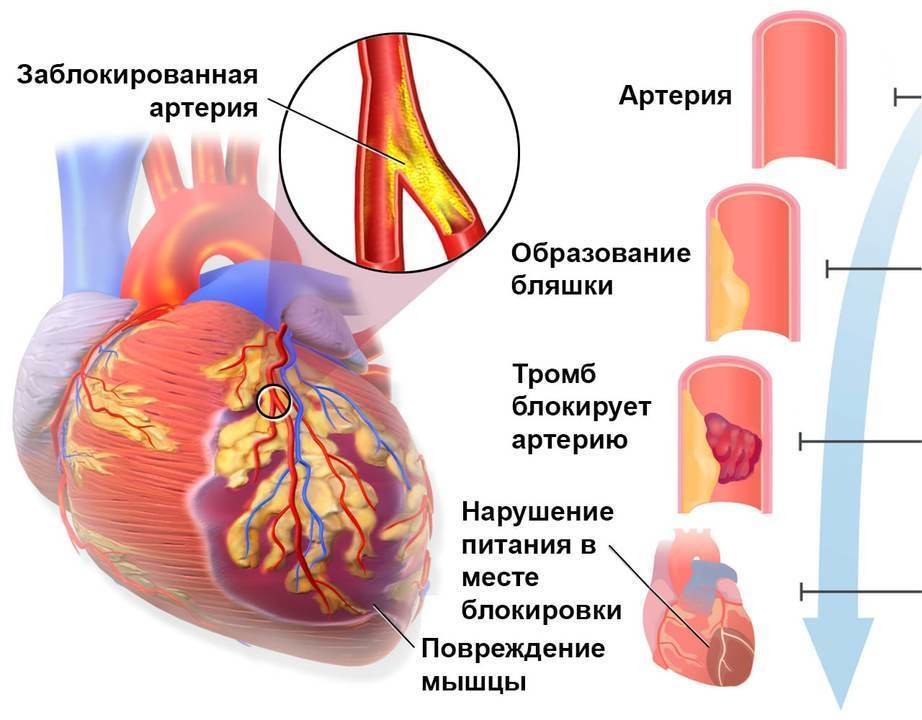 Рисунок 2. Этапы развития инфаркта. Источник: Blausen Medical Communications, Inc. / Wikipedia и Journal of the American College of Cardiology
Рисунок 2. Этапы развития инфаркта. Источник: Blausen Medical Communications, Inc. / Wikipedia и Journal of the American College of Cardiology
У сердечного приступа четыре основных стадии:
- острейшая. Она продолжается с момента развития ишемии и до омертвения участка тканей сердца. Средняя продолжительность — от 20 минут до 2 часов. Нормальный кровоток нужно восстановить как можно быстрее. Для этого нужно убрать тромб с помощью тромболитической терапии. При подозрении на инфаркт нужно немедленно вызвать скорую помощь, чтобы врачи начали такое лечение;
- острая. Начинается, когда омертвение тканей уже произошло. На этой стадии происходит ферментативное расплавление некротической ткани, которое может длиться от 2 до 14 суток;
- подострая. На месте очага некроза начинает образовываться рубец. Он формируется от 4 до 8 недель;
- постинфарктная. На этой стадии рубец созревает и происходит адаптация сердца.
Чем опасен инфаркт? Осложнения
При инфаркте ткани сердца повреждаются, и из-за этого могут развиваться следующие осложнения:
- аритмия. Самое частое осложнение, может развиваться сразу после сердечного приступа. Нарушение сердечного ритма может приводить к фибрилляции желудочков, при которой они сокращаются нескоординированно, к желудочковой тахикардии, при которой сердечный ритм учащается, и т. п.;
- сердечная недостаточность. При повреждении большого объёма тканей сердечная мышца не может перекачивать кровь в достаточном объёме. Состояние может быть временным. Если повреждение сердца необратимо, развивается хроническая сердечная недостаточность;
- внезапная остановка сердца. Из-за аритмии сердечная мышца внезапно останавливается. Без экстренной помощи это может привести к смерти.
Симптомы
Общими признаками инфаркта считают (рис. 3):
- боль, ощущение сдавливания, высокого давления, тяжести, жжения в груди. Эти ощущения могут распространяться на руки, область спины между лопатками, челюсть или шею;
- усталость, слабость, головокружение.
 Рисунок 3. Симптомы инфаркта. Источник: МедПортал
Рисунок 3. Симптомы инфаркта. Источник: МедПортал
Симптомы сердечного приступа не всегда одинаковы. Одни люди испытывают сильные боли, у других они могут быть слабыми, у третьих почти незаметными. Болевые ощущения могут распространяться на руки, шею и горло, область между лопатками. При инфаркте боли могут увеличиваться при любой, даже небольшой физической нагрузке: при попытке встать или переменить позу, при ходьбе. Часто сердечный приступ сопровождается страхом, чувством сильной тоски, обречённости. Из-за этого поведение может становиться тревожным, возбуждённым.
Частота сердечных сокращений при инфаркте может возрастать до 90-100 ударов в минуту, но при этом артериальное давление не повышается или растёт незначительно. Кожа выглядит бледной, становится влажной на ощупь, возможно посинение ногтей и носогубного треугольника. В некоторых случаях может появляться тошнота и рвота.
Мужчины и женщины переносят инфаркт по-разному. У женщин к стандартным симптомам чаще добавляется одышка, тошнота или рвота, боли в спине, в челюсти (рис. 4).
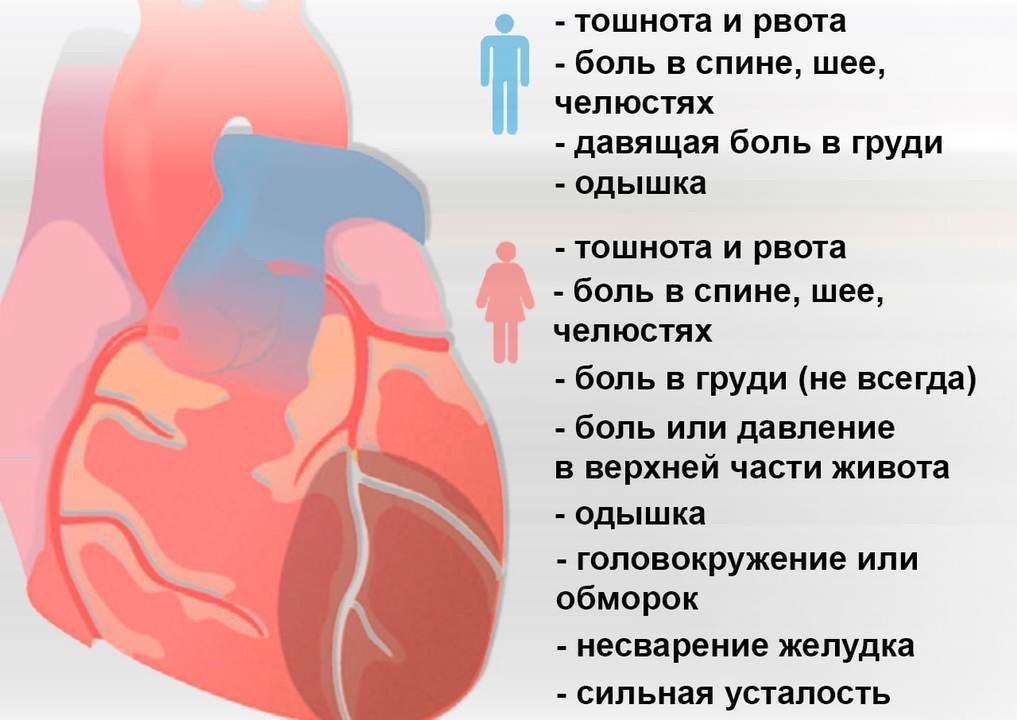 Рисунок 4. Симптомы инфаркта сердца у мужчин и женщин. Источник: МедПортал
Рисунок 4. Симптомы инфаркта сердца у мужчин и женщин. Источник: МедПортал
За несколько недель, дней или часов до инфаркта в некоторых случаях появляются предупреждающие признаки, предвестники. Это боль или ощущение сжатия, давления в груди, возникающее при физических нагрузках и проходящее в состоянии покоя. Также может появляться ощущение слабости и одышка.
Первая помощь при инфаркте сердца
Если появлись симптомы инфаркта, нужно действовать немедленно (видео 1):
- вызвать скорую медицинскую помощь;
- разжевать и проглотить 250 мг ацетилсалициловой кислоты и принять нитроглицерин (распылить в рот одну дозу спрея или положить одну таблетку под язык). Лучше заранее уточнить у лечащего врача, терапевта или кардиолога, можно ли принимать нитроглицерин (он резко снижает артериальное давление, поэтому важно контролировать дозу лекарства);
- обеспечить доступ свежего воздуха: открыть форточку или окно;
- сесть или лечь, приняв удобное положение, расслабиться, постараться не волноваться, чтобы не увеличивать нагрузку на сердце;
- оставаться в тепле (надеть тёплую одежду или укрыться одеялом, если нужно).
Видео 1. Как распознать инфаркт миокарда и что делать до приезда скорой. Борис Тодуров. Кардиохирург, директор Института сердца (Украина)
Важно! Даже если есть сомнения в том, что это сердечный приступ, скорую медицинскую помощь нужно вызывать сразу же. Инфаркт может развиваться очень быстро, и нужно действовать без промедлений.
Если сердечный приступ развивается у другого человека, нужно:
- вызвать скорую медицинскую помощь;
- проверить дыхание и пульс;
- если пульс не прощупывается или дыхания нет, провести сердечно-лёгочную реанимацию.
При сердечно-лёгочной реанимации проверяют дыхательные пути и освобождают их, если нужно, делают искусственное дыхание и проводят компрессию грудной клетки.
Важно! Запустить сердце, если оно не бьется, в общественном месте (в аэропорту или в торговом центре) можно с помощью внешнего дефибриллятора. Поищите на стене коробку с надписью «AED», голосовые инструкции помогут вам правильно прикрепить электроды, аппарат сам определит необходимость дефибрилляции и разрешит нажать на кнопку запуска электрического импульса.
Диагностика
При инфаркте диагноз ставят, основываясь на клинической картине, результатах электрокардиографии и лабораторной диагностики. Сердечный приступ быстро развивается, и поэтому при появлении его симптомов нужно сразу же вызывать скорую помощь. Позже, когда состояние будет стабилизировано, нужно будет пройти расширенную диагностику у кардиолога.
Диагностическими признаками инфаркта считают:
- долгую, сохраняющуюся больше 30 минут боль в груди (может ощущаться как жжение, сдавливание);
- лейкоцитоз и повышенный показатель СОЭ в результатах клинического анализа крови;
- повышение уровня сиаловых кислот, фибриногена и присутствие C-реактивного белка при биохимическом анализе крови;
- присутствие в крови маркеров некроза ишемии, сердечной мышцы (тропонина).
Некоторое значение при сердечном приступе может иметь дифференциальная диагностика. Обычно инфаркт миокарда несложно отличить от других болезней, сопровождающихся болью в области сердца (межрёберная невралгия, стенокардия, тромбоэмболия лёгочной артерии, плеврит и другие). При атипичном течении инфаркта диагностика может усложняться. Абдоминальная форма может быть похожа на панкреатит, язвенную болезнь или пищевое отравление, а церебральную форму можно принять за инсульт.
Лечение
При лечении обязательна госпитализация. Пока состояние не станет стабильным, человек остаётся в отделении реанимации или интенсивной терапии. Затем его переводят в стационар для завершения основного этапа терапии. Обращаться за медицинской помощью и начинать лечение нужно как можно быстрее. Это позволит улучшить прогноз, упростит реабилитацию, уменьшит риск тяжёлых последствий.
Медикаментозное лечение
При инфаркте сердца медикаментозное лечение ведут в следующих направлениях:
- обезболивание. При слабом болевом синдроме используют анальгетики. При сильной боли, при болевом синдроме, который сопровождается тревожностью, чувством страха, может применяться седация, анальгетические наркотические средства;
- восстановление кровотока с помощью тромболитической терапии. Её начинают сразу же, она должна проводиться уже в первые 90 минут после обращения за медицинской помощью. Если сохраняются боли и изменения электрокардиограммы, терапию продолжают в течение суток. Тромболитическую терапию проводят с осторожностью, учитывая риск возможных кровотечений и другие противопоказания.
Дополнительно применяется:
- ацетилсалициловая кислота. Ускоряет разрушение сформированных кровяных сгустков, улучшает кровоток;
- гепарин. Вводится внутривенно, помогает восстановить проходимость артерии и нормализовать кровоток;
- бета-блокаторы. Используются после завершения тромболитической терапии и снижают риск повторного инфаркта миокарда;
- ингибиторы АПФ. Помогают нормализовать кровоток, уменьшают нагрузку на сердце, помогают снижать смертность. Применяются с учётом риска возможного снижения артериального давления.
Медикаментозное лечение при инфаркте миокарда назначает кардиолог с учётом возможных противопоказаний, состояния здоровья, риска осложнений.
Хирургическое вмешательство
Хирургическое вмешательство при инфаркте миокарда направлено на увеличение коронарного кровотока. Для этого используют операции двух видов:
- обходное шунтирование коронарных артерий. Место сужения артерии обходят, устанавливая шунт, создавая новый «путь» для кровотока;
- чрескожное коронарное вмешательство. Вмешательства, которые позволяют восстановить проходимость коронарной артерии. Для этого выполняют стентирование. Оно предполагает установку стента, внутрисосудистого протеза, который помогает восстановить просвет артерии в местах ее атеросклеротического сужения.
Реабилитация после инфаркта
Реабилитация проводится, чтобы восстановить нормальную работу сердца и улучшить состояние здоровья. Реабилитационную программу разрабатывают с учётом эмоционального и физического состояния пациента. Она предполагает контроль над факторами риска повторного сердечного приступа, коррекцию образа жизни, оказание психологической помощи.
Восстановление качества жизни после инфаркта
Эта часть программы реабилитации направлена на восстановление нормальных показателей функционального здоровья. Для этого врач может рекомендовать:
- отказ от курения и употребления алкоголя;
- соблюдение диеты, если нужно снижать вес или контролировать высокое артериальное давление;
- умеренные физические нагрузки. Количество, интенсивность и сложность физических упражнений увеличивают постепенно;
- лекарственную терапию: возможно продолжение приёма антитромбоцитарных препаратов, ингибиторов АПФ, бета-блокаторов, статинов в течение некоторого времени;
- снижение уровня стресса;
- контроль сопутствующих заболеваний, профилактику их осложнений.
По согласованию с лечащим врачом при реабилитации после перенесённого сердечного приступа можно использовать дополнительные программы лечения. В восстановлении после инфаркта могут применяться новые технологии — например, лечение стволовыми клетками.
Психологическая поддержка после перенесённого инфаркта
Сердечный приступ угрожает жизни и может вызывать острую психологическую реакцию. Если она нормальна, человек сохраняет контроль над эмоциями, но может испытывать страх перед повторным инфарктом, перед смертью. Он переживает о последствиях сердечного приступа, может быть склонным к осторожности, чувство страха может быть довольно сильным. Для реабилитации в этом случае достаточно консультаций кардиолога, психологической поддержки, поэтапного восстановления здоровья.
При патологической реакции на перенесённый инфаркт может развиваться тревожное, угнетённое, депрессивное, напряжённое состояние. Оно плохо влияет на самочувствие: появляется потливость, учащённое сердцебиение, бессонница. Реакция может быть депрессивно-ипохондрической. Это значит, что человек становится чрезмерно мнительным, он слишком сосредоточен на состоянии своего здоровья. В поведении после сердечного приступа возможны истерические проявления: демонстративность, эгоцентризм, постоянные попытки привлечь к себе внимание.
Если развивается патологическая реакция, программу реабилитации дополняют психотерапией. Возможно назначение седативных препаратов, транквилизаторов, которые помогут стабилизировать психическое состояние. Без психологической реабилитации состояние может ухудшаться: возможны психозы, грубые нарушения поведения, ночные блуждания (у пожилых людей).
Профилактика
Профилактика сердечных приступов направлена на снижение их риска. Основные меры — это ведение здорового образа жизни и контроль основных показателей состояния здоровья:
- физическая активность. Её увеличивают постепенно, предварительно обсуждая уровень нагрузок с врачом. Особенно полезны ходьба, бег, плавание, катание на лыжах. Интенсивность занятий увеличивают постепенно, по мере улучшения физической формы;
- отказ от вредных привычек. Курение и злоупотребление алкоголем увеличивают нагрузку на сердечно-сосудистую систему и могут провоцировать инфаркт миокарда. Чтобы снизить риск сердечного приступа, нужно контролировать употребление спиртного и перестать курить;
- контроль веса. Если у человека есть лишний вес, нагрузка на сердце увеличивается, и это может провоцировать сердечный приступ;
- контроль артериального давления. При гипертонии нужно контролировать показатели давления, следить, чтобы оно не становилось повышенным;
- профилактические осмотры у врача. При повышенном риске инфаркта нужно периодически сдавать анализы крови, контролировать состояние сердца и консультироваться с терапевтом или кардиологом.
Если сердечный приступ уже произошёл, важна профилактика повторного инфаркта. К основным профилактическим мерам в этом случае добавляют приём лекарств, назначенных врачом, соблюдение специальной диеты, проведение реабилитации.
Диета
Режим питания и рацион влияют на состояние сердечно-сосудистой системы. Чтобы снизить риск инфаркта сердца, рекомендуют:
- есть больше зелёных овощей, свежих фруктов, корнеплодов и свежей зелени;
- чаще есть нежирные блюда из рыбы, морепродуктов, мяса птицы;
- реже употреблять животное мясо;
- уменьшить количество жирных продуктов;
- ограничить потребление соли;
- есть больше продуктов с высоким содержанием кальция и магния.
Такой рацион поможет снизить уровень холестерина, нормализовать вес, улучшить состояние сердечно-сосудистой системы.
Прогноз
Последствия инфаркта зависят от состояния сердечно-сосудистой системы, общего состояния здоровья, от того, как быстро человек получит медицинскую помощь. Важно вызывать скорую помощь сразу же, при первых признаках сердечного приступа.
Риск смерти повышается в пожилом возрасте, при наличии сердечной недостаточности, повышении частоты сердечных сокращений, при передней локализации инфаркта, при наличии сахарного диабета и некоторых других заболеваний. Процент смертности в течение первого года после перенесённого инфаркта составляет от 8 до 10%. Человек может снижать риск смерти, ответственно подходя к лечению, проходя реабилитацию, восстанавливая здоровье.
Заключение
Инфаркт сердца — тяжелое состояние, угрожающее смертью. Чтобы не допустить его, важно вести здоровый образ жизни и контролировать показатели здоровья. Если сердечный приступ уже произошёл, нужно пройти лечение и реабилитацию, скорректировать образ жизни. Это поможет восстановить здоровье и избежать повторного инфаркта.
Источники
- Ranya N. Sweis , MD, MS, Arif Jivan , MD, PhD. Острый инфаркт миокарда. // Справочник MSD — 2018
- Российское кардиологическое общество. Клинические рекомендации. Острый инфаркт миокарда с подъемом сегмента ST электрокардиограммы. — 2020
Источник